甲状腺癌在过去几十年里增长迅速,其中甲状腺乳头状癌占绝大部分,约84%左右,大多数病程缓慢,预后良好[1]。甲状腺乳头状癌好发淋巴结转移,根据报道,病理证实的甲状腺乳头状癌中央区淋巴结转移可达到44%~48%[2-3],而通过血行转移至远处器官者比较少见(<5%)[4]。常见的远处转移部位为肺和骨,转移至神经,肝脏,胰腺和肾上腺等远处器官的病例则少见。发生远处转移可能使甲状腺乳头状癌患者预后明显变差,10年生存率下降到50%左右[5-7]。目前文献报道的甲状腺乳头状癌转移至肾上腺的病例共10例,笔者诊治甲状腺乳头状癌转移至肾上腺合并肾上腺原发腺瘤的患者1例,报告如下。
1 病例报道
患者 男,54岁。因“体检彩超发现双侧甲状腺结节”于2018年10月6日入院。甲状腺及颈淋巴结彩超提示双侧甲状腺多发结节,TI-RADS5类,右颈V区淋巴结见一大小约2.1 cm×0.8 cm低回声淋巴结,彩超征象考虑癌转移,左颈IV区见一大小约4.9 c m×4.3 cm 囊性肿块,无明显恶性淋巴结征象。彩超引导下甲状腺细针穿刺细胞学检查提示双侧甲状腺结节穿刺标本涂片可疑乳头状癌。进一步检查甲状腺功能正常,甲状腺球蛋白(TG)>500 ng/mL,甲状腺球蛋白抗体(TGA b)<10IU/mL,术前腹部彩超示双侧肾上腺未见明显异常。患者于2018年10月19日行双侧甲状腺全切+颈淋巴结清扫术(右侧II~VI区,左侧IV、VI区),术后病理证实为双侧甲状腺乳头状癌(3个癌灶,直径分别为2.0 cm,2.5 cm,3.0 cm),双侧VI区见淋巴结转移(1/1),右侧II、III、IV、V区见淋巴结转移(10/13),左IV 区囊性肿块,囊壁见癌转移(图1)。术后行TSH抑制治疗,优甲乐剂量100 µg/d,术后3个月复查TSH0.035 µIU/L,TG236 ng/L,颈部彩超无明显异常,建议患者行I131治疗,患者自行于外院行I131治疗预约,但一直未接受I131治疗。1年后,患者常规腹部体检CT发现左侧肾上腺区4.3 cm×3.9 cm大小囊实性肿块(图2),CT值约2~38HU,提示肾上腺腺瘤,患者自觉无腹部症状。2019年10月31日行腹腔镜下左侧肾上腺肿物切除术,术后病检提示转移性甲状腺乳头状癌合并肾上腺皮质腺瘤(图3),免疫组化提示CK-Pan(+),Ki67(3%+),TTF-1(+),TG(+),inhibin(-),SF-1(+),CEA(-)。术后3个月患者停服左旋甲状腺素片4周后于外院行I131治疗,剂量为250 mci。口服碘剂第4天行I131全身显像(WBS)检查发现甲状腺床区及右颈II区有异常碘浓聚(图4),全身其他部位无明显异常碘浓聚,提示甲状腺残留及颈部淋巴结转移。查血清TG约30 ng/L,行颈部淋巴结彩超提示右颈部II区淋巴结肿大,但彩超下无恶性征象,进一步行右颈部II区淋巴结细针穿刺活检未见恶性证据,淋巴结穿刺洗脱液TG<0.4 ng/L。之后继续TSH抑制治疗,半年后行第2次I131治疗,I131 WBS提示全身无明显异常碘浓聚。
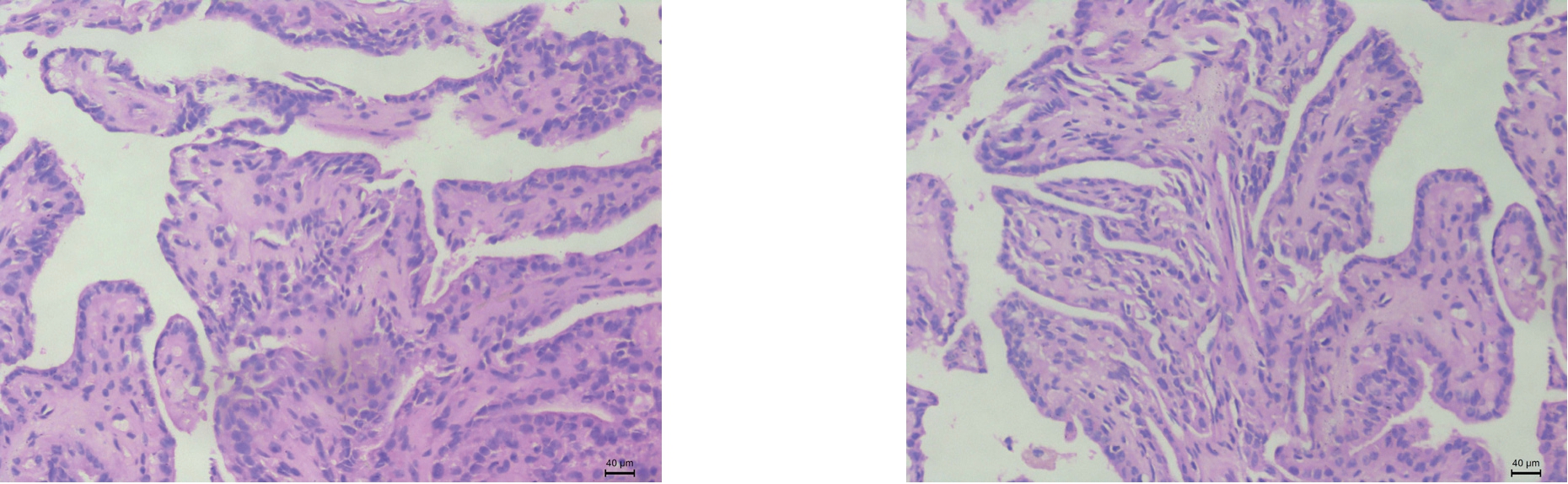
图1 患者原发甲状腺结节考虑甲状腺乳头状癌(HE×400)
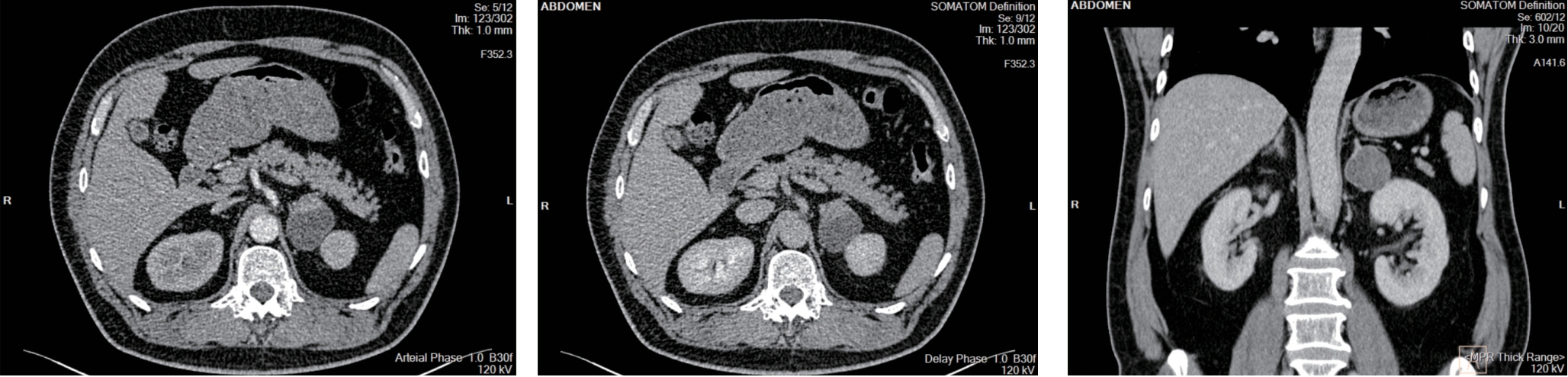
图2 肾上腺肿块CT 摄片(甲状腺手术后1年,患者常规体检腹部CT 提示左侧肾上腺区4.3 cm×3.9 cm 囊实性肿块)
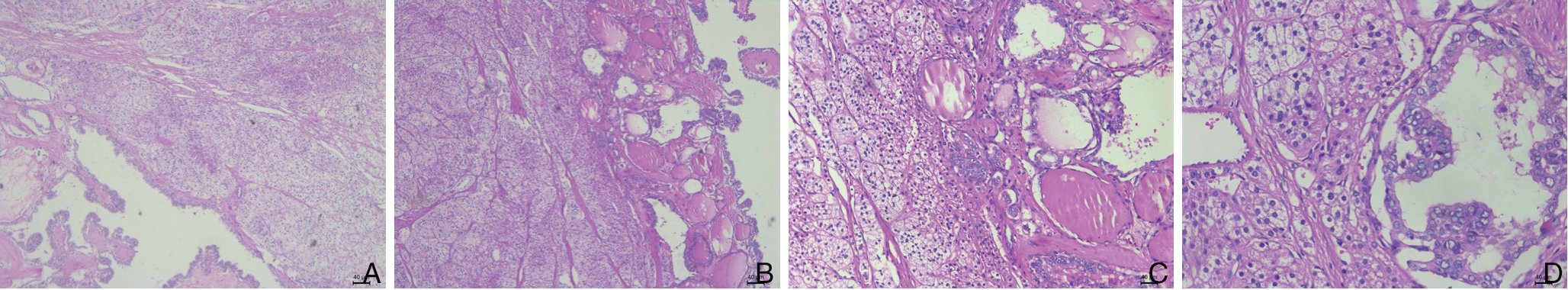
图3 肾上腺转移灶病理切片示转移性甲状腺乳头状癌合并肾上腺皮质腺瘤 A-B:HE×100;C-D:HE×400
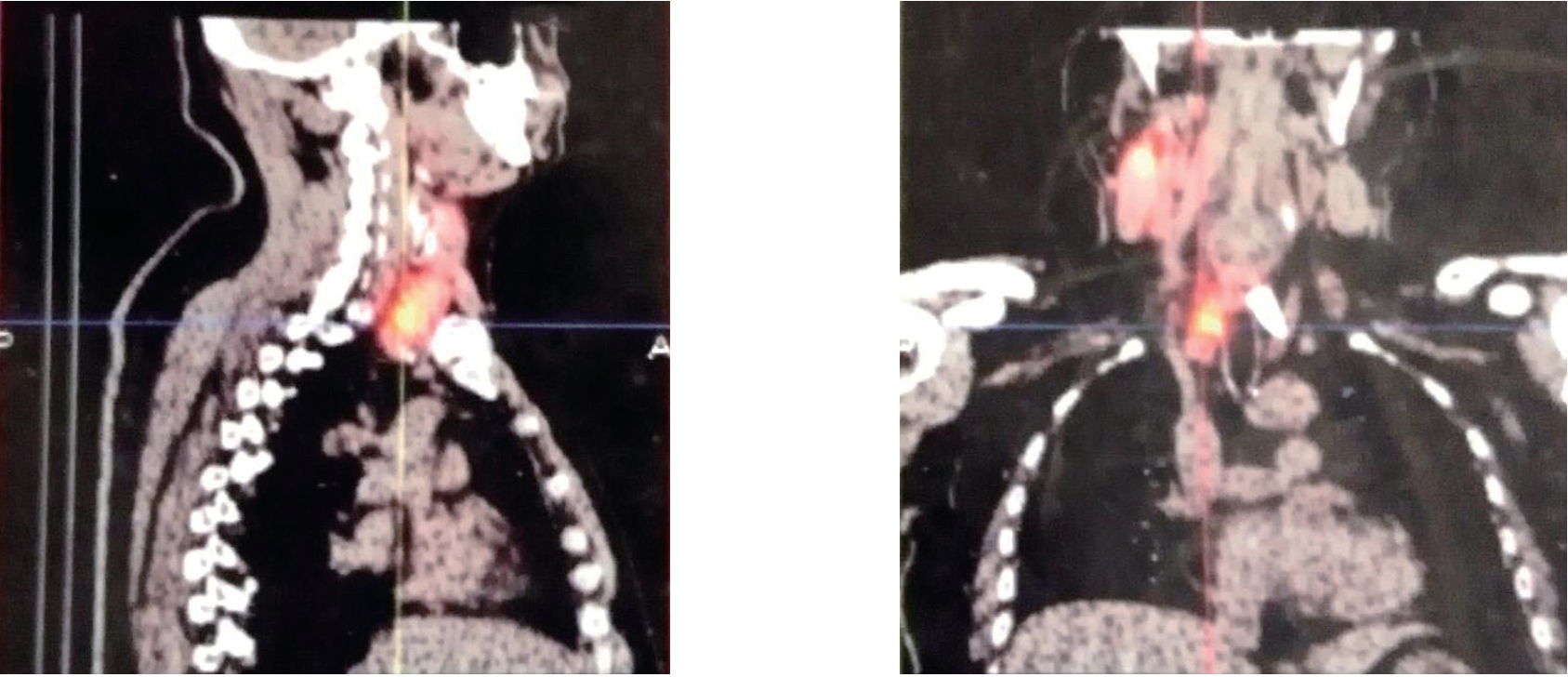
图4 I131 治疗后I131 WBS(左侧肾上腺转移灶切除术后4 个月,显像提示甲状腺床区及右颈II 区有异常碘浓聚)
2 文献复习与讨论
作为内分泌系统最常见的癌症之一,过去几十年里不同分期的甲状腺癌都呈现出快速增长的趋势,而甲状腺癌相关的病死率则只有轻微增长[1],这可能与甲状腺癌的真实发病率增高和甲状腺影像学检查手段进步有关。甲状腺癌好发于女性,男女发病率比约1:3[8],最常见的组织学分型即甲状腺乳头状癌,相比于其他亚型预后最好。甲状腺乳头状癌通常局限于甲状腺内或者通过淋巴管转移至区域淋巴结,通过血行转移至远处器官少见,主要涉及肺和骨,少见的可转移至神经及腹腔脏器等。甲状腺乳头状癌的腹腔转移最常见的可转移至肝脏,占分化型甲状腺癌远处转移的0.5%左右[9],通常是多发转移病灶且合并其他部位如肺、骨转移,其他腹腔转移部位包括肾脏,胰腺,肾上腺等。文献报道的甲状腺乳头状癌肾脏转移少见,不过值得注意的是,肾癌甲状腺转移也时有报道,不过其中是否存在特异性联系尚不明确。文献报道的甲状腺乳头状癌胰腺转移的病例共13例[10],其中绝大部分是在确诊原发肿瘤病灶后发现的,发现手段包括腹部CT、SPECT/CT、MRI等,关于甲状腺乳头状癌胰腺转移病灶的治疗尚存在争议,一般认为,对于原发肿瘤病灶可完整切除且预后良好、孤立性转移病灶且可耐受胰腺切除术的患者应行手术治疗[11],其他治疗手段包括I131治疗、化学药物治疗等。
自2001年至今,文献报道的甲状腺乳头状癌肾上腺转移病例共10例,其中6例合并其他部位的远处转移,其余4例则为单发肾上腺远处转移[12-21]。甲状腺乳头状癌原发病灶发现时间与确认远处转移的时间间隔不一,有些远处转移是在原发病灶发现20年后确认,有些是在术前检查时发现,甚至有些是甲状腺乳头状癌患者的首发表现[20]。绝大多数甲状腺乳头状癌患者肾上腺转移都是无症状的,据报道只有2例患者出现了不明确的腹部不适,其中1例还是合并同侧肾脏转移的患者[16,20]。这强调了患者终身随访的重要性,也增加了发现甲状腺癌远处转移的难度。本例患者在原发灶切除1年后常规体检过程中发现了肾上腺肿块,没有相关症状,且随后的检查显示只有左侧肾上腺一处远处转移病灶。
甲状腺乳头状癌远处转移的特殊监测手段包括血清TG,I131 WBS,对于可疑患者可行I131 SPET/CT、FDG-PET/CT检查进一步明确。对于未行甲状腺全切术的患者,血清TG对于肿瘤复发或远处转移的预测价值有限,但是对于已行甲状腺全切术的患者,血清TG异常升高往往意味着肿瘤复发或者远处转移,提示医生进一步检查。另外血清TGAb值对测定的TG值也有干扰,因此对于血清TGAb异常升高的患者,即使TG不高也应进一步检查。本例患者经历甲状腺全切术和颈部淋巴结清扫术后,血清TG从>500 ng/mL下降到了约236 ng/L,根据2015年ATA指南,被划归到生化不完全反应[22],应当进一步行I131辅助治疗并适当提高随访频率。对于有高复发风险的甲状腺乳头状癌患者的进一步检查包括I131 WBS和SPECT/CT,但是由于人体正常组织也存在生理性表达Na-I转运体的情况,在肾上腺组织表达Na-I转运体或者存在异位甲状腺组织而生理性摄碘时,I131 WBS可能出现假阳性结果需要进一步甄别[23-24]。I131 SPECT/CT检查可进一步提供异常摄碘病灶的位置、大小、毗邻结构等详细信息帮助医生决定治疗方案,其他手段包括CT,MRI也有一定帮助。另外,对于有高危转移风险而怀疑碘抵抗的患者,FDG-PET/CT可作为I131 SPECT/CT的一种替代手段。
在所有肾上腺偶发瘤中,良性肾上腺腺瘤约占80%左右,转移性肿瘤约占2%,但是当患者存在其他恶性肿瘤时,转移性肿瘤可能达到30%~70%[25]。由于转移性肿瘤和肾上腺腺瘤的治疗方案完全不同,两种疾病的鉴别就显得尤为重要。基于甲状腺乳头状癌肾上腺转移患者的一般条件及病灶情况,可选择I131消融治疗和(或)手术治疗,外照射治疗、化学药物治疗也可作为一种替补手段。而对于肾上腺腺瘤患者,大部分可定期随访观察。本例患者是文献报道的第1例甲状腺乳头状癌肾上腺转移合并肾上腺腺瘤的患者。
本例患者在双侧甲状腺乳头状癌全切术后1年发现左侧肾上腺肿块,手术切除病检为甲状腺乳头状癌转移合并肾上腺腺瘤。虽然甲状腺乳头状癌肾上腺转移少见,但患者出现肾上腺肿瘤时,应仔细鉴别其良恶性以指导后续治疗。
[1]Lim H,Devesa SS,Sosa JA,et al.Trends in Thyroid Cancer Incidence and Mortality in the United States,1974–2013[J].JAMA,2017,317(13):1338–1348.doi:10.1001/jama.2017.2719.
[2]Chen J,Li XL,Zhao CK,et al.Conventional Ultrasound,Immunohistochemical Factors and BRAF(V600E)Mutation in Predicting Central Cervical Lymph Node Metastasis of Papillary Thyroid Carcinoma[J].Ultrasound Med Biol,2018,44(11):2296–2306.doi:10.1016/j.ultrasmedbio.2018.06.020.
[3]Zhao H,Li H.Meta-analysis of ultrasound for cervical lymph nodes in papillary thyroid cancer:Diagnosis of central and lateral compartment nodal metastases[J].Eur JRadiol,2019,112:14–21.doi:10.1016/j.ejrad.2019.01.006.
[4]Schmid KW.Lymph node and distant metastases of thyroid gland cancer.Metastases in the thyroid glands[J].Pathologe,2015,36(Suppl 2):171–175.doi:10.1007/s00292–015–0071–6.
[5]Elisei R,Molinaro E,Agate L,et al.Are the clinical and pathological features of differentiated thyroid carcinoma really changed over the last 35 years? Study on 4187 patients from a single Italian institution to answer this question[J].JClin Endocrinol Metab,2010,95(4):1516–1527.doi:10.1210/jc.2009–1536.
[6]Ito Y,Miyauchi A,Kihara M,et al.Overall Survival of Papillary Thyroid Carcinoma Patients:ASingle-Institution Long-Term Follow-Up of 5897Patients[J].World JSurg,2018,42(3):615–622.doi:10.1007/s00268–018–4479-z.
[7]Jeon MJ,Kim HK,Kim EH,et al.Decreasing Disease-Specific Mortality of Differentiated Thyroid Cancer in Korea:AMulticenter Cohort Study[J].Thyroid,2018,28(9):1121–1127.doi:10.1089/thy.2018.0159.
[8]Rahbari R,Zhang L,Kebebew E.Thyroid cancer gender disparity[J].Future Oncol,2010,6(11):1771–1779.doi:10.2217/fon.10.127.
[9]Klubo-Gwiezdzinska J,Morowitz D,Van Nostrand D,et al.Metastases of well-differentiated thyroid cancer to the gastrointestinal system[J].Thyroid,2010,20(4):381–387.doi:10.1089/thy.2009.0280.
[10]Ren H,Ke N,Tan C,et al.Unusual metastasis of papillary thyroid cancer to the pancreas,liver,and diaphragm:a case report with review of literature[J].BMCSurg,2020,20(1):82.doi:10.1186/s12893–020–00748–1.
[11]Li XO,Li ZP,Wang P,et al.Pancreatic metastasis of papillary thyroid carcinoma:a case report with review of the literature[J].Int JClin Exp Pathol,2014,7(2):819–822.
[12]Aïssaoui R,Turki Z,Achiche A,et al.Adrenal metastasis of a papillary thyroid cancer[J].Ann Endocrinol(Paris),2006,67(4):364–367.doi:10.1016/s0003–4266(06)72614–2.
[13]Batawil N.Papillary thyroid cancer with bilateral adrenal metastases[J].Thyroid,2013,23(12):1651–1654.doi:10.1089/thy.2013.0065.
[14]Blažeković I,Jukić T,Granić R,et al.An Unusual Case of Papillary Thyroid Carcinoma Iodine-131Avid Metastasis to the Adrenal Gland[J].Acta Clin Croat,2018,57(2):372–376.doi:10.20471/acc.2018.57.02.20.
[15]Copland JA,Marlow LA,Williams SF,et al.Molecular diagnosis of a BRAF papillary thyroid carcinoma with multiple chromosome abnormalities and rare adrenal and hypothalamic metastases[J].Thyroid,2006,16(12):1293–1302.doi:10.1089/thy.2006.16.1293.
[16]Ginzburg S,Reddy M,Veloski C,et al.Papillary Thyroid Carcinoma Metastases Presenting as Ipsilateral Adrenal Mass and Renal Cyst[J].Urol Case Rep,2015,3(6):221–222.doi:10.1016/j.eucr.2015.08.007.
[17]Koutkia P,Safer JD.Adrenal metastasis secondary to papillary thyroid carcinoma[J].Thyroid,2001,11(11):1077–1079.doi:10.1089/105072501753271798.
[18]Malhotra G,Upadhye TS,Sridhar E,et al.Unusual case of adrenal and renal metastases from papillary carcinoma of thyroid[J].Clin Nucl Med,2010,35(9):731–736.doi:10.1097/RLU.0b013e3181ea342b.
[19]Nimmagadda A,Krishna Mohan VS,Manthri R,et al.Unusual Metastases in Papillary Microcarcinoma of Thyroid[J].Indian JNucl Med,2019,34(1):32–34.doi:10.4103/ijnm.IJNM_127_18.
[20]Sampathkumar G,Menon AS,MRB,et al.Unilateral adrenal mass as the sole initial manifestation of differentiated thyroid cancer[J].BMJCase Rep,2017,2017:bcr2017221296.doi:10.1136/bcr-2017–221296.
[21]Wagenaar N,Oosterhuis JW,Rozendaal L,et al.Adrenal metastasis from a primary papillary thyroid carcinoma[J].Intern Med,2008,47(24):2165–2168.doi:10.2169/internalmedicine.47.1582.
[22]Haugen BR,Alexander EK,Bible KC,et al.2015American Thyroid Association Management Guidelines for Adult Patients with Thyroid Nodules and Differentiated Thyroid Cancer:The American Thyroid Association Guidelines Task Force on Thyroid Nodules and Differentiated Thyroid Cancer[J].Thyroid,2016,26(1):1–133.doi:10.1089/thy.2015.0020.
[23]Bohinc BN,Parker JC,Hope WW,et al.Micropapillary thyroid carcinoma and concomitant ectopic thyroid tissue in the adrenal gland:metastasis or metaplasia?[J].Thyroid,2011,21(9):1033–1038.doi:10.1089/thy.2010.0390.
[24]Penheiter AR,Russell SJ,Carlson SK.The sodium iodide symporter(NIS)as an imaging reporter for gene,viral,and cellbased therapies[J].Curr Gene Ther,2012,12(1):33–47.doi:10.2174/156652312799789235.
[25]Terzolo M,Stigliano A,Chiodini I,et al.AME position statement on adrenal incidentaloma[J].Eur JEndocrinol,2011,164(6):851–870.doi:10.1530/EJE-10–1147.
